Le surpoids et l’obésité représentent le 5ème facteur de risque de décès au niveau mondial et fait au minimum : 2,8 millions de victimes chaque année 2 . En France, on estime à près de 7 millions d’obèses. Grâce à la chirurgie bariatrique, on diminue de 40% le taux de mortalité en réduisant un grand nombre de maladies ! Cette chirurgie connait un essor important avec plus de 40 000 interventions dont 80% sont des femmes.
La chirurgie de l’obésité est de plus en plus pratiquée en France. Les femmes en bénéficient bien plus que les hommes puisqu’elles représentent 80 % des 40.000 patients. Ces traitements sont en moyenne initiés à l’âge de 39 ans et doivent répondre à des indications précises :
– IMC > 40 kg/M2 ou
– IMC entre 35 et 40 kg/M2 associés à au moins deux co-morbidités (cf supra)
L’impact de l’obésité sur la santé n’est donc plus à démontrer :
– L’espérance de vie est diminuée de 7,1 ans chez les femmes et de 5,8 ans chez les hommes de 40 ans 3
– Le risque de développer une Hypertension Artérielle est multiplié par 4
– Le risque de développer un Diabète est multiplié par 8
– Les complications respiratoires sont importantes (Insuffisance Respiratoire dite Restrictive) mais aussi majoration du Risque de développer un Syndrome d’Apnée du Sommeil (SAS).
Ainsi, 70% des patients porteurs d’un SAS sont des obèses
– Le surpoids et l’obésité sont responsables de 3.6% de nouveaux cas de cancers des adultes 4
– Le risque de souffrir d’arthrose est multiplié par 5
– Le risque de développer une dépression est multiplié par 1,8
Lorsque tout a échoué pour combattre l’obésité, la chirurgie bariatrique (by-pass, sleeve gastrectomie ou anneau gastrique) intervient comme LA solution de la dernière chance qui va permettre :
• Une perte de l’excès de poids pérenne
• Une diminution des co-morbidités
• Un allongement de l’espérance de vie
• Une amélioration de la qualité de vie physique et sociale
A ces titres, la chirurgie bariatrique est une chirurgie pronostique et non esthétique. D’ailleurs en 2007, la première grande étude de référence (SOS Study) a démontré que 7 ans après un By-Pass Gastrique, on constatait :
• Une réduction de 40% de la mortalité globale
• Une réduction de survenue du diabète de 92%
• Une réduction du risque cardio-vasculaire de 56%
• Une réduction de développement du SAS de 95%
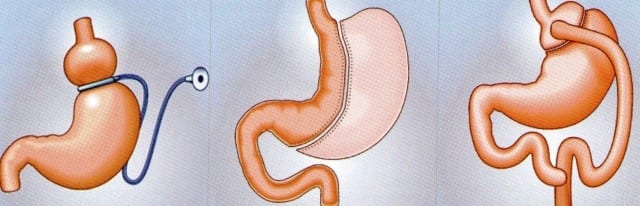
LES PRINCIPALES TECHNIQUES
On distingue 3 techniques principalement:
– L’anneau gastrique est la plus ancienne et s’est avérée décevante en terme de durabilité de la perte de poids. Cependant, d’autres techniques comme le Bypass et sa variante le Mini-ByPASS mais aussi la Sleeve Gastrectomie se sont développées. Elle garde certaines indications notamment chez l’adolescent ou dans certains types d’hyperphagie.
– La Sleeve gastrectomie est aujourd’hui la plus utilisée en France (25 000 interventions en 2013). Elle consiste à enlever une grande partie de l’estomac (la grande courbure) en pratiquant une incision verticale et permet ainsi de réduire drastiquement les volumes alimentaires en provoquant une satiété très précoce.
– Le By- pass est une technique qui consiste à ne conserver qu’une petite poche gastrique, qui est directement reliée au jéjunum, la deuxième partie de l’intestin grêle. Les chirurgiens mettent ainsi hors circuit une partie de l’intestin grêle impliquée dans l’absorption des nutriments. Les mécanismes de perte de poids dans les by-pass sont doubles : réduction du volume gastrique provoquant une satiété précoce et mise en place d’une malabsorption.
Le by-pass est considéré comme la technique de référence de la chirurgie bariatrique (« Gold standard »)
Le by-pass oméga (ou mini by-pass) est une variante du by-pass « Roux en Y Gastric ». Cette technique plus récente est moins connue mais présente le double avantage d’avoir une seule anastomose (suture) de l’intestin au lieu de deux pour le by-pass gastrique) réduisant le risque de complications post opératoire mais aussi d’être réversible.
L’engouement récent autour de cette chirurgie ne doit pas faire oublier les conditions incontournables de la mise en oeuvre de ce type de chirurgie.
Elle est réservée aux obésités massives ou sévères après échec des thérapeutiques conventionnelles (notamment les régimes amincissants) sur la base d’un consensus multidisciplinaire qui comprend un grand nombre de spécialistes qui ont chacun un rôle bien déterminé.
En effet, pour que ces opérations soient un vrai succès, il faut bien s’y préparer en amont et bénéficier d’un suivi, après ! Car les risques même si ils sont minimes sont représentés par les carences et la dénutrition et leurs cortèges de complications ….
PRISE EN CHARGE PAR UNE EQUIPE PLURIDISCIPLINAIRE EXPÉRIMENTÉE
Le chirurgien digestif, comme pour tout type de chirurgie, doit avoir une expérience conséquente de ces techniques. C’est souvent lui qui est le point de départ de la démarche. Il va poser l’indication après examen du patient et va décider de la technique à employer. C’est aussi lui qui va lancer le processus multidisciplinaire. Il assure le post-opératoire et sera le référent de la prise en charge du patient pour l’ensemble des intervenants.
Le nutritionniste cherche à comprendre les mécanismes historiques de la prise de poids (pathologies, prise de médicaments, anomalies du comportement alimentaire …). Il vérifie l’état nutritionnel de départ et l’absence de carences ou insuffisances en vitamines et minéraux. Il évalue les co-morbidités de cette obésité, métaboliques ou autres obésité (HTA, Diabète, Hypercholestérolémie, Hyper uricémie, stéatose hépatique, syndrome d’apnée du sommeil, lombalgies, gonalgies, altération de la qualité de vie, etc…). Le spécialiste mène une enquête nutritionnelle pour comprendre les modalités de prise de poids et la nécessité d’une rééducation post opératoire afin de garantir le maintien de la perte de poids à terme. Il fait signer au patient un consentement dans lequel ce dernier s’engagera à un suivi nutritionnel à vie.
Le cardiologue réalise un bilan cardiaque complet destiné à identifier toute pathologie ischémique ou insuffisance cardiaque qui pourrait être une contre-indication à l’intervention chirurgicale.
Le pneumologue vérifie les paramètres de la fonction respiratoire (Epreuves Fonctionnelles Respiratoires) et réalise éventuellement un enregistrement du sommeil afin de détecter un Syndrome d’Apnée du Sommeil.
Le gastro-entérologue réalise une fibroscopie oeso-gastroduodénale afin de vérifier l’absence de gastrite, érosions gastriques ou oesophagites avec présence d’un germe : l’Helicobacter Pylori devant être absolument éradiqué avant l’intervention chirurgicale.
Un psychologue ou un psychiatre évalue l’état psychique du patient et sa motivation. Il vérifie l’absence de contre-indications psychiatriques. Post opération, il assure un suivi psychologique pour les patients perturbés par une nouvelle image.
L’anesthésiste sur la base des éléments sus cités donne son avis sur la faisabilité de l’acte d’anesthésie.
Des réunions de patients sont aussi organisées : elles réunissent en présence de l’équipe médico-chirurgicale les patients ayant déjà été opérés (récemment ou depuis longtemps). Elles permettent des échanges très orientés sur le vécu et les appréhensions propres aux patients.
TÉMOIGNAGES CROISÉS
Deux spécialistes de la chirurgie bariatrique
Les docteurs Corinne Chicheportiche-Ayache (médecin nutritionniste) et Sylvie Guéroult (Chirurgien digestif) qui opère à la clinique Geoffroy St Hilaire ont mis en place un protocole très rigoureux pour l’accompagnement de leurs patients tout au long de leur parcours.
Elles privilégient toujours une approche pluridisciplinaire et mettent l’accent sur ce qui devrait toujours impérativement épauler la chirurgie, en particulier la prise en charge du comportement alimentaire et l’encadrement nutritionnel.
Les patients obèses rencontrés dans ces consultations sont en échec. La souffrance autour du poids et de l’image corporelle est ressentie fortement par les consultantes dans quasi chacune des consultations. Ces patients initient le parcours préalable à la décision finale d’intervention de chirurgie bariatrique le plus souvent après avoir vu une de leurs connaissances ou de leurs proches (dans un contexte de prédisposition familiale à l’obésité notamment) se transformer … Les questions sont nombreuses, les inquiétudes régulières. Leurs attentes, souvent majeures, sont mêlées à une véritable anxiété et exigent de la part des médecins une démarche d’ accompagnement constant.
Le rôle des médecins est donc clé et va au-delà de la prise en charge traditionnelle chirurgicale (examen clinique, indication, élimination des contre-indications, prescription d’un bilan, présentation des avantages et inconvénients). Les consultations sont souvent longues (45 minutes en moyenne) pour écouter, appréhender au mieux les inquiétudes, répondre aux questions et enfin laisser le temps aux patients de décider sur la base de l’indication chirurgicale et du choix de la technique proposés par l’équipe pluridisciplinaire. La prise en charge de la dimension émotionnelle est indissociable de la prise en charge traditionnelle et a une forte valeur ajoutée dans le succès de ces interventions.
Ces longues minutes sont précieuses pour expliquer et réexpliquer les mécanismes de la perte de poids, les consignes nutritionnelles qui doivent accompagner la période post-opératoire, la nécessité de retrouver une alimentation équilibrée et une relation apaisée à l’alimentation afin de consolider la perte de poids obtenue mais aussi l’obligation de respecter scrupuleusement les prescriptions médicales (vitamines, minéraux et oligo-éléments notamment). Les effets secondaires et les risques opératoires, même si ils sont très faibles, sont systématiquement décrits.
Elles sont aussi parfois utiles pour expliquer pourquoi l’intervention de chirurgie bariatrique ne peut pas être la meilleure solution.
Les médecins sont aussi disponibles en dehors des consultations pour répondre aux questions multiples qui peuvent émailler le quotidien…
Que ce soit préopératoire, peropératoire ou post opératoire, cette équipe offre une disponibilité quasi permanente, un calendrier rigoureux de suivi chirurgical et nutritionnel (M1, M3, M6, 1an puis chaque année).
A 33 ans, David en ayant perdu 45 kilos vit une véritable « renaissance
Il se sent plus mobile, moins gêné dans ses mouvements. Il peut marcher et courir de nouveau et retrouve ainsi des sensations oubliées depuis longtemps. Il a réappris à manger sainement et ne se sent pas frustré. Il a appris à respecter sa satiété, il a redécouvert ce qu’est la faim !
Sa vie et ses relations aux autres a changé … il accepté de sortir, de faire des activités jusque-là impossibles (piscine, apparaitre sur des photos). Il affronte le regard des autres et y trouve de l’encouragement voire de l’admiration d’ «avoir eu le courage ». Sa vie sociale a changé. Il prend confiance en lui et retrouve de l’estime de soi … et se sent bien plus de capacités dans sa vie professionnelle…
En consultation c’est tout sourire !
Le rôle des médecins va bien au-delà de la satisfaction du résultat obtenu. Il veille à ce que le patient ne présente aucun signe clinique ou biologique de dénutrition ou carence, qu’il mange équilibré, qu’il soit respectueux de ses signaux physiologiques (faim, satiété), qu’il pratique du sport et que ses résultats d’analyse soient satisfaisants … et contrôle son absolue compliance aux traitements prescrits totale.
Sources
1 Registre OBEPI 2012
2 Organisation Mondiale de la Santé (OMS) – « Obésité et surpoids » – Aide-mémoire N°311
3 Analyse de la cohorte de la Framingham Study portant sur le suivi de 3 000 patients
4 Etude lancet oncology – chirurgie bariatrique
